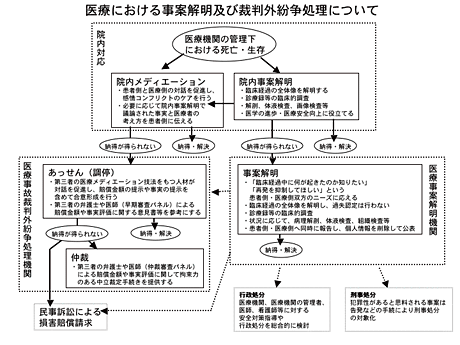
医療事案解明機関について
医療に関する民事訴訟の数は急速に増加しており、刑事による医療への介入もしばしば報道されるようになりました。中でも、平成18年2月の福島県立大野病院での産婦人科医逮捕のニュースは、医療関係者に衝撃を与えました。不可抗力ともいえるこの事例で、結果責任だけをもって犯罪行為として警察が医療に介入したことが、医療崩壊につながるという強い危機感が広がりました。
このような民事訴訟や刑事介入の増加を後押しする要因のひとつに、臨床経過の全体像を医学的に明らかにしてくれる第三者機関が存在しないという問題点があると指摘されています。病院で家族が死を迎え、あるいは重大な障害が残り、その経過に納得がいかなかったとき、患者・家族が、臨床経過中に何が起きたのか知りたいと思うのは、当然の心情なのではないでしょうか。また、事故であったことが明らかになったなら、二度と繰りさないでほしいと思うでしょう。しかし、もし病院がきちんと調査し、十分に向き合って話し合いをしてくれなかったと感じた場合、このような患者・家族の強い心理的要請に応えられる道が、現状では存在しないのです。そこで、訴訟や警察による捜査が、すべての真相を明らかにしてくれる最後の手段であるという誤った認増えているのではないか、という推論です。
民事訴訟や刑事手続きで明らかとなるのは、個人の法的責任の有無を判断するために必要な範囲内の事実であり、そこでは限定された法的争点のみが議論されるため、臨床経過の全体像が明らかになるわけではありません。全体像が明らかにならず、周辺状況の調査もされないため、将来の患者のための再発抑制に役立てていくことも難しいのです。このような法的手続きでは、訴訟に勝っても負けても、納得のいかない虚しさや恨みを持ちけている患者・家族も少なくないのです。医療裁判を経験した患者・家族のうち、66%が弁護士に不満を持ち、71%が訴訟後も不満なままという調査報告(メディオ弁護士満足度調査)があります。
医療現場で働く医療従事者も、臨床経過の全体像について医学的に妥当な解明をしてほしいのです。臨床的な事実を明らかにしたうえで、再発を防げるような、あるいは事故が起きてしまっても患者さんへの影響を最小限に食い止められるような、安全な管理体制をとってほしいのです。
そこで、まずはそれぞれの医療機関において、十分な臨床的調査や病理解剖を行える予算を、厚労省から支出する必要があります。現状では、病理解剖の経費は、完全に病院側の持ち出しで行われているため、病理部門を不採算部門と見なす病院も少なくありません。1990年には、全国で38,000例以上行われていた病理解剖が、2003年には21,480例まで減少しています(※日本病理学会「日本病理剖検輯報」)。また、院内で、早期に患者側と医療側が対話を始められるような院内メディエーションの充実が必要です。
さらに、中立的第三者である医学の各専門家による解明を行う機関の設立が求められています。裁判のように極めて視野の狭い、個人の責任追及を目的とするのではなく、臨床的な事実関係を明らかにし、再発抑制につなげることを目的とします。また、この事案解明機関は、患者・家族の「臨床経過中に何が起きたのか知りたい」「再発を抑制したい」というニーズの部分に応えるものですが、「相手と直接向き合って誠実に対話をしたい「適正な金銭賠償をしてほしい」といった、さらに複合的なニーズに応えるためには、対話自律型ADR(解説(ウ):医療における裁判外紛争処理(医療ADR)) が不可欠です。医療事案解明機関と対話自律型ADRの整備は車の両輪となるのです。
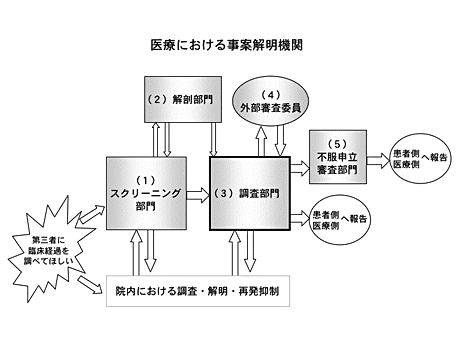
ここからは事案解明機関について、次の図を見ながら考えてみましょう。臨床経過の全体像について医学的に解明するには、どんな仕組みが必要でしょうか。
(1)スクリーニング部門
患者側・医療側から死亡または身体に重大な後遺障害が残った事例についての申し立てを、看護師その他の医療関係者が24時間体制で受け付ける必要があります。現状では、現場の医師達に判断させる義務と権限が与えられているにも関わらず、事後的にその判断を覆し、医師個人の責任追及するシステムとなっているために、矛盾と混乱が生じています。医療現場においては、届出が必要な事案か否か、判断が難しい事案が多いため、届出に関して罰則をはずすとともに、24時間電話相談を受け付ける必要があります。
これらの事案を、臨床経過の解明と再発抑制を目的として医学的見地から解明が必要かつ可能な事案か否かを、スクリーニング部門が判断し、次の4通りに分類することになります。なお、臨床経過の解明とは別に、患者・家族が第三者に相談したり、病院側と話し合ったりする場が必要と思われる場合は、適宜、医療ADRを紹介することも重要です(解説(ウ):医療における裁判外紛争処理(医療ADR))。
1)各医療機関で対応する事案
2)解明機関自らで取り扱う事案
3)公衆衛生の観点から都道府県に通知する事案
4)犯罪捜査の観点から警察へ通知する事案
1)と2)の事案を解剖する場合は、疾患・治療内容・薬剤の副作用・手術の術式等を熟知している病理学の医師との協力が不可欠です。3)や4)の場合は、法医学の専門家の協力が必要となるでしょう。現状では、3)公衆衛生の観点から行う解剖を十分に行えない都道府県が多いので(参考資料(ア):司法解剖・行政解剖と医療における病理解剖の違い)、十分な予算措置と共に法医学教室に委託できるようにする仕組みが必要です。
次に、スクリーニング部門は、解明機関自らで取り扱う事案について、解剖が必要か否かの判断を行います。臨床経過の全体像を明らかにするための最も重要な調査対象は、臨床経過ですから、診療録を丹念に読み解くだけで十分な解明ができる症例が多いですが、一部の症例においては、ご遺体を解剖して得られる情報も、臨床経過の解明に役立ちます。解剖をしたほうが良いと考えられる場合、ご遺族に説明して承諾を得ますが、ご遺族が、事実の解明のために解剖するよりも、患者さんをもうこれ以上苦しめたくない、早く家に連れて帰りたいという気持ちを大切にして、解剖に同意されない場合は、その意思を尊重する必要があります。
スクリーニング部門は、ご遺族の同意が得られ、解剖すると決まった事案について、病院と連携を取りながら、第三者性を担保するため、解明機関から看護師等の医療の専門知識のある第三者を解剖に立ち会うため派遣する等、現場の実情に応じた工夫が必要です。原則として、一刻も早く連れて帰りたい遺族に配慮し、当該医療機関で解剖を行いますが、その病院に解剖施設や病理医がいない場合や、他の病院で解剖して欲しいという遺族の希望がある場合は、近隣の病院に依頼するなど、解剖の準備を整えます。また、臨床経過を詳しく知る担当医が立ち会わなければ、解剖中に必要な臨床経過に関する情報を入手できず、十分な解明ができない可能性があるため、原則として担当医が立ち会います。解剖終了直後には、暫定的な解剖所見を、待っていた遺族に口頭で伝えます。
その後、スクリーニング部門は、事案の調査を調査部門に引き継ぎます。解剖を行った病理医は、担当医から提供された臨床経過の情報、解剖時の肉眼的観察結果、血液や組織等の検査結果、パラフィンブロックより作成した病理組織標本の顕微鏡による観察・診断等を行い、総合的に判断した後、解剖報告書を作成し、調査部門へ報告します。すべての検査結果が出そろい、解剖報告書が作成されるまで、通常3ヶ月前後かかります。
解剖しない事案については、スクリーニング部門が、血液や組織の検査や保存等を医療機関に依頼する場合もあります。
(2)解剖部門
解剖部門は、スクリーニング部門が、解剖が必要か否かの判断に迷った場合の指示や助言を行います。
(3)調査部門
調査部門は、解明機関が取り扱うすべての事案を受け持ち、最も多くのマンパワーを必要とする、事案解明機関の中心となる部門です。診療録(看護記録、病理検査記録等を含む)コピーの入手及び調査、医療従事者や患者・家族との面接、解剖報告書等すべての情報を集約し、臨床経過を明らかにするために必要な調査を行います。
調査の後、外部審査員のうち当該事例に関連する診療科の医師に、解剖報告書及び調査結果に対する意見書の作成を依頼します。医療の進歩や高度化に伴い、診療において各専門家のチーム医療・協業が必要であるのと同様に、事後的な解明にも医療の各専門家の協業が必要だからです。このように解明機関が多数の専門家の協力を得て、既存の施設を有効活用し、病院間・診療科間の有機的連携をしつつ、臨床経過の解明に取り組むことができるよう、十分な制度的・財政的支援が必要です。また、必要に応じて、外部審査員その他の医療従事者や法曹関係者等の意見を聞くことができます。
調査部門は、これらの調査結果、病理医による解剖報告書、外部審査員等による意見書を検討し、調査報告書を作成します。調査部門では、各委員は、それぞれの専門の観点から評議に参加し、過失の有無等の認定は行いません。調査報告書には、医学的見地から、1)医学的・病理学的死因、2)死亡若しくは後遺障害に至る前後の経緯や事象の連鎖を含めた臨床経過の全体像の2点を記載します。
調査部門は、調査報告書を患者側・医療側に同時に交付します。調査報告書を受け取った患者側または医療側は、調査報告書の内容に不服がある場合は、1ヶ月以内に理由を付して不服申立をすることができます。
個人情報等を削除したうえで調査報告書を公表します。調査内容の透明性の担保と、質の維持・向上のためには、日本全国の同じ分野の専門家が調査報告書を読んで、医学的に妥当かどうか評価し(このような第三者の専門家によるチェックをPeer Reviewと言います。)フィードバックすることが必要ですが、このためには十分な情報量を公開する必要があります。個人情報以外は、原則としてすべて公開する必要があります。ただし、公表の方法については、患者・家族が、将来の患者に役立ててもらうため病院向けや学会発表等はしてほしいが、マスコミ発表はしないでほしいといった希望をもつこともあるので、その意思を尊重することが重要です。
再発抑制という形で将来の患者に役立てていくため、医療機関に対し、期限を定めて、再発抑制又は同種事例が発生した場合における被害の軽減のために講ずべき施策の報告を求めこともできますし、再発抑制のために必要かつ実現可能な対策のあり方や、各地域や各医療機関の実情を踏まえた安全管理体制のあり方を適切に検討し医療安全の向上に資する目的を含めた調査及び研究を行うこともできます。個々の医療従事者の教育も重要ですが、事案解明機関が取り扱うような再発抑制案では、個人の教育とは別の視点から、つまり、安全なシステムをつくるという大きな視点から再発抑制を考えなければなりません。2000年に“To err is human”(人は誰でも間違える)という報告書が米国 Institute of Medicine から出されて以来、「人は誰でも間違える」ことを前提としてシステムを構築しなければならないという考え方が主流となりました。例えば、医師から看護師への指示書と、医師から薬剤部への処方箋を別々に書く、あるいは看護師が指示書から書き写したリストを見ながら薬の投与を行うというシステムをとっている病院が多いですが、人間が書き写すという作業を行う限り、転記ミスというヒューマンエラーは必ず発生します。そこで、医師が1度だけ書いた指示のカーボンコピーを看護師への指示と薬剤部への処方とする、というように、人間の介在をなくすシステムをとらなければいけない、という考え方です。ヒューマンエラーをなくす方法は、人間の介在をなくす以外にないからです。
再発抑制案について、もうひとつ注意しなければならないことは、一人の人間が処理できる情報量を超えるマニュアル整備や、具体性のない「十分な配慮」といった提言は、実行可能かつ効果的な提言ではないという点です。マニュアル数を増やしてもスタッフの人数が増えるわけではありません。医療従事者一人当たりの仕事量は増加し、煩雑になるので、医療従事者はますます疲弊し、さらにヒューマンエラーが起こる確率が高くなるという悪循環を招く可能性すらあります。
十分な安全管理体制をとっていても起きてしまったような、防ぎようのない事案については、形式的な再発抑制案を提示するのではなく、「これ以上の対応策はない」という責任ある提言をするべきです。
(4)外部審査部門
調査部門から依頼を受けた事案について、解剖報告書及び調査結果をもとに、外部審査員が意見書を作成します。
(5)不服申立審査部門
不服申立審査部門は、患者側または医療側から、調査報告書の内容に対する不服申立を受け付けます。原則として、再調査を担当する者は、当初の調査担当者とは別の者を担当者として再調査を行います。